前立腺(ぜんりつせん)がん
目次
前立腺がん
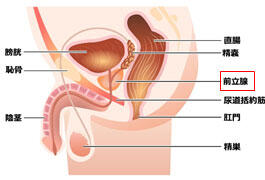
前立腺は男性のみにある臓器です。膀胱 の出口側に尿道のまわりを取り囲むように位置し、後面は直腸に接しています。栗の実のような形をしています。前立腺は精液の一部となる前立腺液をつくっています。前立腺液には、前立腺特異抗原(PSA)というタンパク質が含まれています。ほとんどのPSAは前立腺から精液中に分泌されますが、ごく一部は血液中に流れ込みます。前立腺癌、前立腺炎、大きな肥大症ではPSAが血液中に多く流れ込むため、PSA値が高くなる場合が多くなります。このPSAの特徴を利用して、前立腺癌の腫瘍マーカーとして利用されます。
症状
早期の前立腺がんは、多くの場合自覚症状がありません。前立腺肥大症を合併していると、尿が出にくい、排尿の回数が多いなどの症状が出ることがあります。進行すると、上記の排尿障害の症状に加えて、血尿や排尿痛、骨への転移による腰痛などが出現することがあります。
検査、診断方法
PSA検査
PSA(前立腺特異抗原)は前立腺でつくられるタンパク質の一種で、前立腺がんの腫瘍マーカーとして有用です。がんや炎症により前立腺組織が壊れると、PSAが血液中にもれ出し、血液中のPSA量が増加します。前立腺がんの検診では血液検査でPSA値を測定します。PSAの正常値は4.0ng/m以下で、PSA検診や人間ドックで4以上の方は、泌尿器科クリニックや病院に紹介されます。また、PSA値は加齢とともに上昇するため、50~64歳で3.0ng/mL以下、65~69歳で3.5ng/mL以下、70歳以上で4.0ng/mL以下と、年齢を考慮する必要があります。また、前立腺肥大症、前立腺炎、尿閉など前立腺がん以外の原因でもPSA値が上昇することがあります。
phi検査(プロステートヘルスインデックス)
前立腺特異抗原(PSA)のうち、遊離PSA(free PSA)の中のいくつかのたんぱく質はPSAの前駆体(proPSA)であり、その前駆体の中でも[-2]proPSAは前立腺癌組織に多く含まれています。Phiは、この前駆体とPSAを組み合わせた計算式で求めた値で、PSAやF/Tに比べて前立腺癌の診断効率が高いと報告され、当科では初診時グレイゾーンの方の生検適応の判断材料として利用しています。
直腸診
肛門から指を挿入して前立腺の状態を調べます。前立腺の表面に凹凸不整や左右非対称の固いしこりを触れる場合には前立腺がんを疑います。
MRI検査
MRI検査は、磁気を使用して、体の内部をさまざまな方向の断面画像として映し出す検査です。前立腺な内部が鮮明に観察できるので、がんの有無や場所の確認、がんが前立腺の外に広がっていないか、リンパ節などに転移がないかを調べるために非常に有用です。
前立腺生検(MRI融合標的生検)
前立腺生検では、まず肛門から超音波を発する器具(プローブ)を挿入し、経直腸エコー(経直腸超音波検査)による画像を観察しながら、前立腺に細い針を刺して複数カ所の組織を採取します。方法は、肛門から針を刺す経直腸生検と肛門と陰嚢の間の皮膚から針を刺す経会陰生検があります。採取した組織を顕微鏡で観察し、がん細胞の有無を調べます。
当院では、生検前の前立腺MRI検査の画像所見を生検時の経直腸エコーに取り込んで、腫瘍部位をねらって正確に生検しています。また、初回の前立腺生検でがんが発見されなくても、PSA検査を継続的に測定していきます。小さながんの場合は、的確に生検できず前立腺癌の診断できない場合があります。PSA値が持続的に上昇する場合や前立腺MRI所見が疑わしい場合は、再生検を勧めます。
前立腺生検の合併症には、出血、感染、排尿困難などがあります。頻度の高い合併症は、血尿、精液に血が混じる血精液症です。感染症の予防のために、生検直後に抗菌薬を服用します。重い感染症はまれですが、退院後に高熱や強い排尿障害や排尿時痛などの症状が悪化する場合は、すぐに外来を受診してください。
MRI融合標的生検
生検の適応
PSA値(F/T比、phi)、直腸診、前立腺MRI検査、年齢、患者さんの希望を慮して適応を検討します。
生検方法
1泊2日の入院で検査します。原則的には腰椎麻酔下で、MRI融合標的経会陰的前立腺針生検(12-14か所)を施行し、病理組織診断を行います。
病期(ステージ)診断
前立腺がんと診断された場合、CTや骨シンチで転移の有無を精査し、病期(ステージ)を診断します(表1)。限局がん(早期がん)の場合は、病理所見(悪性度:グリソンスコアと腫瘍の大きさ)とPSAでリスク分類します(表2)。病期やリスク分類によって、手術方法や放射線治療方法が若干異なりますので、治療前の正確な診断が重要です。
表1 病期(ステージ)
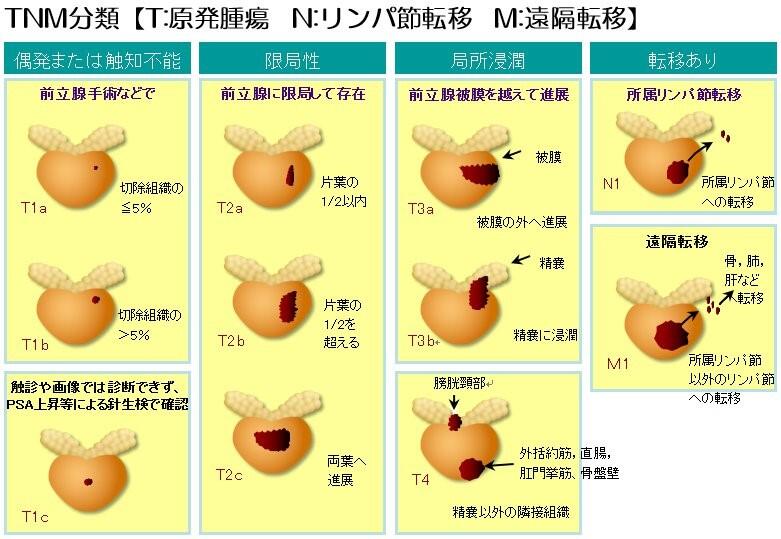
表2 限局がんのリスク分類(NCCN)
| 低リスク | T1~T2a、グリソンスコア6以下、PSA10未満 |
|---|---|
| 中間リスク | T2b~T2c、グリソンスコア7、または PSA10~20 |
| 高リスク | T3a、グリソンスコア8~10、または PSA20以上 |
治療方法
ロボット支援前立腺全摘術
手術支援ロボット(ダヴィンチ)を利用して前立腺を外科的に摘出します。PSA値、悪性度(グリソンスコア)、腫瘍の大きさなどの評価でリンパ節転移のリスクが高い場合にはリンパ節郭清を追加します。最も根治性の高い治療ですが、尿失禁や勃起障害などの合併症があります。ロボット支援手術によって、従来の腹腔鏡手術に比べると出血量が減り、神経温存手術や拡大リンパ節郭清が容易になりました。
放射線治療
IMRT(強度変調放射線治療)
コンピュータを用いて照射範囲を精密に設定し、放射線(ガンマ線)を前立腺に的確に照射する方法です。照射線量の増加可能となり治療効果が向上し、周囲正常組織への被曝が減り、放射線直腸炎などの副作用も少なくなりました。中リスク以上のがんでもホルモン剤療法を併用することで、手術と同等な治療成績が得られます。1日1回、計37~38回照射するため、7-8週間の治療期間を要することが欠点です。
SBRT(定位放射線治療)
IMRTと比較して1度に3~4倍の線量を照射することで、計5回の照射で治療を終了することが可能となり、患者さんの通院の負担も軽減しました。低リスクや中リスク群では、IMRTと比較して治療効果や副作用は、ほぼ同等とされています。
重粒子治療
重粒子(炭素イオン)を、加速器で光速の約70%まで加速し、照射する方法です。がん病巣をピンポイントで照射できること、がん細胞に対する殺傷効果が強いため、通常のIMRTに比較して照射回数を減らすことが可能となり、治療期間が3週間と短いことが長所です。希望者は神奈川県立がんセンターへ紹介します。
小線源療法
放射線を放出するヨウ素125線源を前立腺内に挿入し、内部から前立腺全体に照射する方法で、低侵襲の治療です。低リスク群のおとなしいがんが良い適応です。希望者は横浜市大附属病院へ紹介します。
ゾーフィゴ
放射線(アルファ線)を出すラジウム-223という放射性物質を点滴投与する治療です。点滴投与されたラジウム-223は骨組織に集まりやすく、骨組織でアルファ線を放出して骨転移したがん細胞の増殖を抑えることにより、骨転移の縮小や疼痛緩和効果があります。4週間に1回、計6回、外来で点滴投与します。
ホルモン療法
前立腺がん細胞は、男性ホルモン(テストステロン)に依存して増殖します。精巣や副腎から分泌される男性ホルモンを抑えることや男性ホルモンと癌細胞が結合することをブロックすることによって前立腺がんの増殖を抑えます。外科的去勢術、内服薬、注射薬など方法を単独または組み合わせてホルモン療法を行います。悪性度が高い癌は、ホルモン剤が効いている期間が短いことが多く、転移を有する進行がんでは治療初期から新規ホルモン剤や抗がん剤投与を行うことがあります。
監視療法
悪性度が低く、PSA値が低く、腫瘍の小さながんは、進行が遅いことが多いので、即時治療せずに無治療で経過観察していく方法です。PSA、触診、MRIで定期的にチェックし、必要に応じて前立腺生検を追加します。経過観察中に前立腺癌の進行(PSAの上昇やMRIでの腫瘍の増大)が予想される場合や患者さんが不安になり治療を希望した場合は、根治治療を開始します。
治療方法の選択(病期、年齢、患者さんの希望)
限局前立腺がん
- 低リスク:監視療法の適応です。 根治治療を希望される場合は、ロボット支援下前立腺全摘術または小線源療法をお勧めします。
- 中リスク:根治を目指して、ロボット支援下前立腺全摘術(±拡大リンパ節郭清術)またはIMRTや重粒子などの放射線治療(ホルモン療法併用6カ月間)をお勧めします。高齢者は、ホルモン療法を選択される場合が少なくありません。
- 高リスク:ロボット支援下前立腺全摘術+拡大リンパ節郭清術、またはホルモン剤併用(2年間)のIMRTや重粒子治療をお勧めします。高齢者は、ホルモン療法が中心となります。
転移を有する進行がん
ホルモン療法が中心となります。悪性度が高く、転移範囲が広い場合は、早期から新規ホルモン剤や抗がん剤(ドセタキセルやカバジタキセル)を併用します。骨転移のある場合は、デノスマブ(ランマーク)やラジウム-223(ゾーフィゴ)の併用を検討します。転移部位が少ない(1-2か所)は、放射線治療を併用する場合があります。ホルモン療法や抗がん剤に無効になった場合、遺伝子診断(BRCA遺伝子変異)が陽性であれば、新しい抗がん剤(オラパリブ)を投与する場合があります。
去勢抵抗性前立腺がん(通常のホルモン剤が無効なった場合)
前治療に応じて、新規ホルモン剤や抗がん剤(ドセタキセル、カバジタキセル)を投与します。骨転移が主体の場合は、ラジウム-223(ゾーフィゴ)を投与する場合もあります。去勢抵抗性となった場合は、転移がなくとも短期間で進行する可能性があるので早期から新規ホルモン剤を投与することが多くなりました。
担当診療科についてはこちらへ